
O trabalho vencedor do Prêmio Nobel de Física, em 2018, desenvolveu pinças ópticas, instrumentos que usam a luz do laser para manipular pequenos objetos, como partículas ou bactérias. Isso é possível porque o feixe de luz que sai do laser é formado por fótons, partículas que não têm massa, mas tem energia.
No Instituto de Física (IF) da USP, uma técnica semelhante é utilizada. Ana Magalhães, doutora pelo IF, trabalha com terapia de fotobiomodulação, isto é, utiliza a luz do laser para tratar feridas, inflamações e dores. “A luz que a gente aplica na pele, ou em um machucado, carrega energia. Essa energia é utilizada pelas células para desempenharem suas funções”.
Se o paciente está com uma ferida aberta, as células absorvem a energia da luz e se dividem mais rapidamente para cicatrizá-la, assim, a proliferação celular aumenta. Se o problema é uma inflamação, os marcadores anti-inflamatórios da célula aumentam. Essa é a terapia de fotobiomodulação (foto, porque utiliza fótons; biomodulação, porque modula aspectos biológicos).
Um ponto fundamental da terapia é que ela pode ser usada em paciente saudável, para ajudar que ele se recupere mais rápido de uma cirurgia ou de um machucado, por exemplo, e também em pessoas em situações crônicas.
Existem pacientes com diabetes que têm problemas de circulação de sangue e, em casos extremos, as feridas podem ficar abertas sem cicatrização durante 20 a 30 anos. Nesses casos, a energia da luz vai para as células que não recebem os nutrientes tão bem, pois o sangue não chega até elas. Assim, essas células conseguem se dividir e a ferida cicatrizar.
Além de fechar feridas e tratar inflamações, a terapia também pode ser utilizada em pacientes que sofrem de dor crônica. A dor, no entanto, está relacionada com o sistema nervoso. Digamos que você encostou sua mão em um ferro quente, isso gera um estímulo, seus neurônios vão passar essa informação para o cérebro. Quando o cérebro recebe a informação dos neurônios, é como se ele reconhecesse o estímulo e, então, você fica com dor.
O que a luz do laser faz é inibir essa passagem de neurônio, assim o cérebro não recebe a informação e não a interpreta. “A dor tem um efeito de proteção, quando você sente você tira a mão do ferro quente, por exemplo. O problema é quando a dor continua mesmo depois do estímulo ter ido embora. Nesse caso, ela para de proteger e começa a prejudicar o indivíduo.”
Se o paciente tem uma ferida aberta e o médico a expõe em uma intensidade alta de luz, isso pode inibir a proliferação de células ao invés de facilitar. Mas se o paciente tem uma dor crônica (sem ferida) e o médico quer inibi-la, ele pode usar uma dose mais alta. Quando se trata de dor há sempre duas opções, inibir a passagem de estímulo entre os neurônios ou resolver aquilo que causa a dor, que pode ser uma ferida ou uma inflamação.
O processo de “fechar uma ferida utilizando a luz” acontece porque uma célula é composta por diversas organelas. É como se fosse uma miniatura do corpo humano, por exemplo, a membrana celular seria a pele, o citoesqueleto seria o esqueleto, e as organelas seriam os órgãos. Uma dessas organelas, a mitocôndria, é a responsável por produzir ATP, que fornece a energia para a célula.
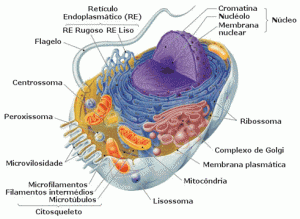
Dentro da mitocôndria, está o componente citocromo C oxidase, é ele quem absorve a luz do laser e ajuda a essa organela a produzir energia. “A gente utiliza a luz do vermelho ou infravermelho próximo. Porque sabemos que essa cor é absorvida pelo aceptor. Esse componente absorve a energia dos fótons e a produção de ATP aumenta”.
A terapia de fotobiomodulação não tem efeito colateral conhecido, isso significa que não tem problema caso a luz atinja outras organelas e compostos. Além disso, o componente citocromo C oxidase realiza suas funções mesmo sem ter luz, a diferença é que com a luz o trabalho é facilitado.
Esse mecanismo (a luz sendo absorvida pela mitocôndria) é o que possui maior aceitação pelos pesquisadores da área hoje. Mas existem outros efeitos da terapia que os cientistas ainda não conseguem explicar. A pesquisa de doutorado de Ana Magalhães tenta entender mais sobre quais são os efeitos da luz na célula. A membrana tem uma certa estrutura e rigidez, que é dada pelo citoesqueleto, sem ele, a célula seria apenas como um saquinho de plástico com coisas balançando dentro. Quando o corpo celular precisa migrar ou se dividir, suas propriedades mecânicas podem mudar, o citoesqueleto pode ficar mais ou menos rígido, por exemplo. “Em minha pesquisa, eu tentei investigar se ao iluminar as células essas propriedades mecânicas mudariam”.
Basicamente, o que Magalhães queria descobrir era se a luz, além de ser absorvida pelo componente citocromo C oxidase da mitocôndria, também mudava as propriedades mecânicas da célula. “A migração e divisão celular podem causar mudanças nas propriedades mecânicas da célula, então será que o que a luz faz é justamente alterar essas propriedades e facilitar essas mudanças? Era isso que eu queria descobrir, porque nem todos os efeitos da terapia são explicados pela mitocôndria”.
A diferença do citoesqueleto da célula para o esqueleto humano é que este último é fixo, não é possível tirar um osso do seu braço e colocá-lo em sua perna, por exemplo. Já no caso da célula, o citoesqueleto é remodelável, dependendo do que a célula precisa fazer ele pode se desmanchar e se reconstruir.
Para analisar a atividade deste citoesqueleto, Magalhães utilizou três técnicas diferentes. A primeira se chama microscopia de desfocalização. Ela colocou uma amostra de hemácias no microscópio e desfocou a imagem, ao invés de focar. “Quando você desfoca uma imagem no microscópio é possível fazer todo um processamento e obter informações estruturais da célula”.
A outra técnica, chamada “citometria magnético óptica de oscilação”, consistiu em grudar bolinhas magnéticas no citoesqueleto de células do tecido epitelial (ou seja, da pele). Depois, ela aplicou um campo magnético que fazia as bolinhas se moverem de um lado para o outro. Se a membrana está mais rígida, as bolinhas vão ter mais dificuldade e vão se mexer menos. Se a membrana está mais mole, as bolinhas vão estar mais soltas e se mexer mais.
A terceira técnica utilizada se chama microscopia confocal, e foi utilizada com um tipo de célula relacionado com cicatrização e processos inflamatórios, os fibroblastos. “Eu joguei um componente que gruda no citoesqueleto e emite uma fluorescência visível. Dessa forma, comparei a célula normal com a que eu tinha iluminado, ambas emitindo fluorescência. Assim é possível relacionar como comportamento mecânico de cada uma”.
Após colher as imagens, foi criado um método objetivo de análise: mediu-se quantos filamentos as células iluminadas e as não iluminadas tinham, qual era a área da célula e a área do núcleo, entre outros aspectos. Então, as células utilizadas na terceira técnica, de microscopia confocal, apresentaram diferença.
“A diferença indica um ligeiro aumento do núcleo da célula iluminada pelo laser, assim como uma diminuição do número de filamentos e da quantidade de actina.” Ainda não se sabe o que isso significa ou seu efeito biológico efetivo, mas se sabe que tem diferença e que a luz influencia nas propriedades mecânicas das células em questão.
A mesma energia da luz que estimula a proliferação de células também pode inibir a passagem de estímulos entre neurônios. Por isso, na terapia de fotobiomodulação a dose é fundamental. Dose é a quantidade de luz que você joga, a quantidade de fótons, pela unidade de área e unidade de tempo. Jogar cinco fótons durante um segundo, ou cinco durante dez segundos pode ter efeitos diferentes.
Uma das principais dificuldades dos grupos de estudo dessa terapia hoje é a falta de comunicação entre si. “A gente ainda não sabe muito bem qual a dose certa, temos algumas ideias de faixas e doses que são boas e, muitas vezes, confiamos em nossa intuição. Mas no geral cada pesquisador usa uma dosagem diferente e fica difícil comparar as pesquisas”.
Segundo Magalhães, são muitos fatores que influenciam em um tratamento e, muitas vezes, os relatórios não contêm todos os parâmetros utilizados. Alguns trabalhos não especificam qual foi o tempo de aplicação, ou a área, ou o tipo de pele do paciente. “Se eu tenho dor crônica, o meu tecido alvo é interno, não está na superfície da pele. Então dependendo do tom de pele do paciente isso faz toda a diferença, porque a quantidade de luz que chega internamente não é a mesma”.
Outro projeto com o qual Magalhães colabora tenta padronizar como deve ser o relato dos experimentos, para que eles forneçam no mínimo todas as informações necessárias. Além disso, também estão tentando determinar melhor o quanto de luz chega dentro da pele de cada paciente. “Existem vários fatores que podem influenciar mas não sabemos ao certo, por exemplo a quantidade de gordura, se a pessoa é mais obesa ou mais magra, a idade da pessoa e a hidratação do tecido”.




Faça um comentário